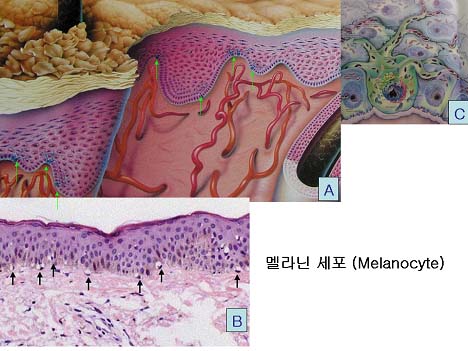
우리 몸의 가장 바깥에 위치한 피부는 표피와 진피의 두 층으로 나뉩니다. 이 중 표피는 가장 바깥에 위치한 층으로 우리가 불에 데거나 신발이 맞지 않아 물집이 생겼을 때 떨어져 나오는 부분이 바로 표피입니다. 표피는 각질층이 두꺼운 손발바닥을 제외하면 대부분 아주 얇은데, 표피의 세포는 각질층을 형성하는 각질형성세포가 대부분이며 멜라닌 세포와 랑거한스 세포(면역 기능 담당)가 일부 포함되어 있습니다. 멜라닌 세포는 피부의 색소를 만드는 멜라닌이란 물질을 만들어 인근의 각질형성세포에 전달하는 작용을 하고 있습니다. 아래 그림 A와 B를 보면 표피 맨 아랫쪽에 멜라닌 세포가 보이고 있는 것을 알 수 있고, 그림 C에는 멜라닌 세포에서 가지 모양으로 촉수가 뻗어 나와 인근의 각질형성세포에 멜라닌을 전달하는 것을 볼 수 있습니다.
백반증은 피부의 멜라닌 세포가 파괴되어 생기는 질환입니다 (멜라닌이 파괴되는 원인은 ‘백반증의 원인’ 편에 자세히 나와 있으므로 참고하세요). 멜라닌 세포가 파괴되면 피부가 희게 되며, 파괴 정도에 따라 조금 희게 되는 경우도 있겠고, 많이 희게 되는 경우도 있겠습니다.
백반증에 걸리면 여러 가지 크기 및 형태를 가진 백색의 반점 또는 탈색반이 나타나는데, 대부분 주변부와는 경계가 아주 명확합니다. 백반증이 발생할 때 보통은 우연히 흰 반점을 발견하게 됩니다. 일부에서는 번질 때 가려움증을 느끼는 경우도 있지만, 대부분은 증상이 없고 피부 결의 이상도 발견되지 않습니다. 흰 반점은 햇빛을 받는 부위인 손, 발, 팔, 다리 및 얼굴과 입술 등에서 더 확연히 나타납니다. 그 외에도 겨드랑이나 사타구니 등의 접히는 부위, 입, 코, 귀, 생식기 및 눈 주위 등의 구멍이 있는 부위, 엉치뼈나 골반뼈, 무릎 및 팔꿈치 등 잘 부딪치는 부위에서도 흔합니다.
백반증은 임상적으로 국소형(일부에만 백반증이 나타나는 경우)과 전신형으로 나뉩니다.
국소형은 탈색 반점이 하나 혹은 일부 부위에만 나타나는 것입니다. 국소형은 특정 부위에만 나타나지만 모양이 불규칙한 경우도 있고, 얼굴이나 몸통의 특정 부위만 침범하여 독특한 모양을 만들기도 하며(분절형), 신경 분포를 따라 독특한 분표를 보이기도 합니다(포진형). 분절형 백반증은 탈색 반점이 몸의 한쪽 측면만 침범합니다. 얼굴에서는 살짝 중앙선을 넘기도 하지만 나름대로 독특한 모양을 보이고 반점 부위에 흰 털이 더 많이 나타나는 특성을 보입니다.
전신에 나타나는 전신형은 가장 흔하며, 탈색반이 몸 전신에 대칭적으로 나타납니다. 백반증이 심해지면 털(모낭)의 색소가 파괴되어 흰 털이 두피, 눈썹 및 수염 등에 나타나게 됩니다. 드물게 분절형이나 포진형 백반증이 있으면서 전신형 백반증의 병변이 더 나타나기도 합니다.
백반증은 사람에 따라 특성이 비슷한 부위만 침범하기도 합니다. 전신형 백반증의 경우도 햇빛에 노출된 부위에만 나타나거나, 특정 외부 물질에 노출된 것으로 의심되는 부위에만 나타나는 경우도 있고, 뼈가 노출되는 상처를 잘 받는 부위에만 나타나거나 손발가락 말단부, 입이나 코 등 개구부에 주로 나타나는 경우, 피지 분비가 많은 T-zone과 두피, 귀 주위에 주로 나타나는 경우, 아포크린 땀샘이 발달한 유두와 성기 부위에만 나타나는 경우 등 다양한 형태를 보입니다. 이러한 분포의 차이는 자외선의 직접적인 영향, 피지에 잘 흡수되는 지용성 외부물질의 영향, 스트레스에 따른 피지분비 후의 활성산소 증가, 땀샘의 자극 및 염증, 신경과의 관계, 특정 외부 물질의 영향 등 다양한 원인이 있을 것으로 생각됩니다.
백반증은 다른 곳으로 번질 수 있지만, 번질지 않을지를 예측하기가 어렵습니다. 많은 예에서 처음 색소 소실이 일어난 다음, 몇 달 정도 번지지 않고 안정적으로 지속되다가 다시 번집니다. 많은 환자들이 육체적 정신적 스트레스가 심할 때 백반증이 번진다고 하며, 가끔은 백반증 부위가 저절로 낫기도 합니다.
처음 백반증을 진찰하게 되면, 피부과 전문의는 백반증의 가족력, 백반증의 병력(백반증 발생 전 2-3개월 사이에 백반증 발병 부위에 생겼던 피부 발진 및 일광화상, 외상 등), 스트레스 및 육체적 질병, 조기 백모(35세 이전에 발생한 심한 흰머리), 다른 자가면역 질환의 여부(하시모토 갑상선염, 당뇨, 류마티스 질환 등), 일광과민증(햇빛에 민감한지) 등을 확인하게 됩니다.
요즘은 건강보험공단에서 진료비를 낮추려는 압박을 많이 하는지라 정밀 검사들을 조금 피하는 경향이 있지만, 정밀 거사가 필요할 수도 있습니다. 이러한 검사로는 일반혈액검사(백혈구 및 적혈구 분포를 관찰하여 다른 질환 감별), 우드등 검사(형광을 이용하여 흰색을 보이는 다른 질환 감별), 갑상선 기능 검사 및 갑상선 촉진(하시모토 갑상선염 진단), 항핵항체 검사(류마티스 질환 감별) 등이 있습니다. 눈이 불편하다면 안과 진찰을 하여 눈의 멜라닌 세포에 염증이 생겼을 때 나타나는 홍채염이나 맥락막염 등을 진찰하는 것이 좋습니다.
멜라닌 세포가 소실된 것을 보다 확실하게 검사하는 방법으로 조직검사가 있는데, 피부의 일부를 떼어 멜라닌 세포를 보는 특수 염색인 Fontana-Masson이나 DOPA 염색으로 검사하는 방법도 있습니다. 보다 정확한 검사 & 진단이 되는 장점이 있지만, 검사로 인해 통증과 흉터가 생기고 돈과 노력이 많이 낭비되는 단점이 있습니다.
최근에는 피부 색도계를 사용하면 정상 피부와의 차이가 더 커지므로 색도계를 사용한 L*a*b* 수치나 Melanin 수치 등을 측정하는 경우도 있습니다. 피부과에서는 미용 치료 경과를 보기 위해 색도를 측정하는 다양한 기기들이 있으므로 이러한 기기로 측정할 때 정상 피부와의 차이가 더 크다면 백반증의 가능성이 아무래도 커집니다. 그러나 정상 피부와의 차이가 적은 백반증도 있고, 정상 피부와 심하게 차이가 나는 다른 탈색소 질환도 있으므로 다양한 피부질환에 대한 폭넓은 지식을 가진 피부과 전문의의 지식이 더 중요합니다.
위의 사진은 우드등 검사에서 보이는 백반증인데, 다른 질환들은 검사를 하면 색도의 차이가 적지만, 백반증은 아주 또렷이 보이므로 백반증의 진단에 가장 널리 사용되고 있습니다. 이런 소견은 엑시머 레이저로 치료할 때도 비슷하게 보이므로 우드등 검사가 귀찮은 피부과전문의들이 그냥 엑시머 레이저로 치료하면서 색도의 차이가 생기는지 여부를 훑어보기도 합니다.